Обоснование
Спектр дерматозов, при которых пузырь является единственным или основным элементом высыпаний, весьма широк и включает истинную акантолитическую пузырчатку, пузырчатки с неакантолитическим образованием пузырей, герпетиформные дерматозы, инфекционные и токсико-аллергические заболевания кожи. По классификации буллезных дерматозов М. Мэшфорда и соавт., которая основывается на эпидемиологических данных, истинная акантолитическая пузырчатка относится к группе редких буллезных дерматозов [1], характеризуется тяжелым течением и требует длительного, обычно пожизненного, применения системных глюкокортикостероидов (ГКС). Истинную акантолитическую пузырчатку по праву можно назвать самым тяжелым дерматозом, потому что ремиссия при пузырчатке всегда лекарственно-индуцирована, и до середины XX в. все случаи этого заболевания заканчивались летальным исходом [2]. В силу этого ранняя диагностика акантолитической пузырчатки и доступность чувствительных и специфичных лабораторных методик представляются особо актуальными.
Истинная пузырчатка характеризуется развитием на неизмененной коже и(или) слизистых оболочках интраэпидермальных пузырей, имеющих тенденцию к периферическому росту [3]. В основе их образования лежит акантолиз, поэтому цитологическое исследование на акантолитические клетки до настоящего времени остается одним из основных методов диагностики заболевания. Также высокую диагностическую ценность имеют положительный симптом Никольского, обнаружение интраэпидермальных пузырей при патоморфологическом исследовании, фиксация аутоантител к иммуноглобулину G (IgG) в межклеточных промежутках эпидермиса, обнаружение антител IgG к десмоглеинам 1-го и 3-го типов [4, 5]. Однако большинство этих методик не патогномоничны, поэтому диагностика пузырчатки остается одним из наиболее сложных вопросов современной дерматовенерологии [3, 6].
Клинический случай
Пациент Г. 70 лет обратился за консультацией к дерматологу в марте 2022 г. с жалобами на высыпания на коже туловища, конечностей, лица и волосистой части головы, умеренный непостоянный зуд в области высыпаний. Из анамнеза известно, что в декабре 2021 г. пациент впервые обратил внимание на пятно на коже под левой лопаткой, появление которого сопровождалось зудом. Пятно быстро увеличивалось в размере, затем образовался пузырь, который вскрылся с образованием эрозии. На момент появления сыпи пациент регулярно принимал лекарственные препараты по поводу артериальной гипертензии (β1-адреноблокатор, диуретик, ингибитор ангиотензинпревращающего фермента, препарат ацетилсалициловой кислоты и магния гидроксида). В течение недели высыпания распространились на кожу туловища и нижних конечностей. Дерматологом был выставлен диагноз «буллезный эпидермолиз», назначен внутрь цетиризин, местно – мазь клобетазола пропионата и антисептический раствор. Через месяц общее состояние ухудшилось, появилась одышка, образовались пузыри различного размера, которые быстро вскрывались с образованием эрозий, имевших тенденцию к периферическому росту. Субъективно беспокоили зуд и жжение. При осмотре 25.01.2022 обнаружена эрозия на слизистой оболочке щеки, предложена госпитализация в дерматологическое отделение. В тот же день развилась боль давящего характера за грудиной, пациент был госпитализирован в кардиологическое отделение с диагнозом «острый крупноочаговый инфаркт миокарда», проведена чрескожная транслюминальная коронарная ангиопластика со стентированием. В постоперационном периоде дерматологический процесс генерализовался (рис. 1, 2), в связи с чем однократно внутривенно был введен раствор дексаметозона в дозе 8 мг, после чего эрозии на коже начали эпителизироваться, свежие элементы не появлялись вплоть до выписки в начале февраля 2022 г.
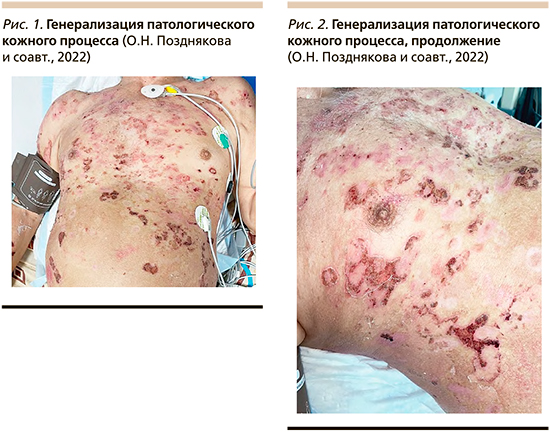
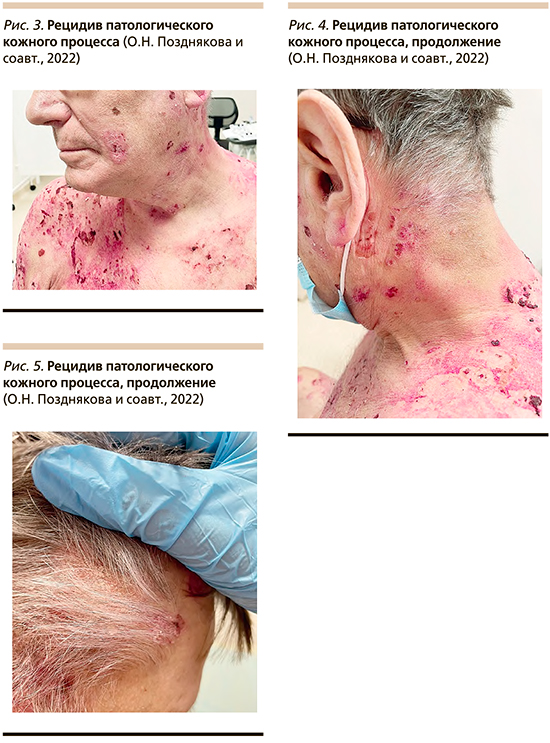
После выписки высыпания вновь стали распространяться, и пациент повторно обратился к дерматологу. Проводилась дифференциальная диагностика между буллезным пемфигоидом и вульгарной пузырчаткой. При осмотре процесс носил генерализованный характер: множественные эрозии различных размеров, покрытые корками, множественные пятна вторичной гиперпигментации (рис. 3–5). Свежих высыпаний на момент осмотра выявлено не было, симптом Никольского отрицательный в трех вариантах, на слизистой оболочке ротовой полости высыпания отсутствовали. Со слов пациента, положительный симптом Никольского за все время болезни был получен дважды: при госпитализации в реанимационное отделение и сразу после выписки из него, когда буллезные высыпания стали распространяться.
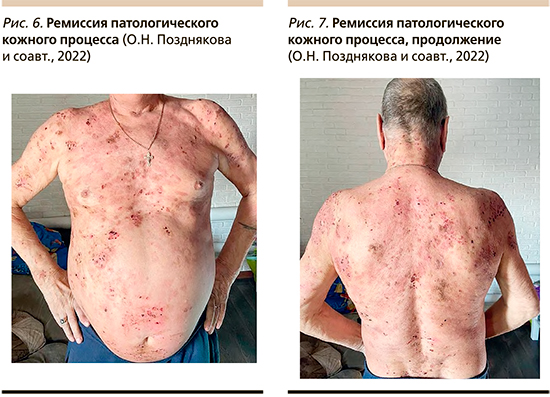
На фоне симптоматической терапии (антибактериальные, антигистаминные и наружные антисептические средства) отмечалось редкое появление свежих пузырей, которые быстро вскрывались. Дважды был взят мазок отпечаток, акантолитические клетки обнаружены не были, визуализировались эозинофилы 3–5 в поле зрения, лейкоциты 10–15 в поле зрения. Дважды было проведено гистологическое исследование, интраи субэпидермальные пузыри и клетки Тцанка не выявлены. Патоморфологическое заключение: морфологическая картина малоспецифична, может соответствовать гангренозной пиодермии, бактериальной инфекции. Однако, поскольку клиническая картина не соответствовала результатам патоморфологического исследования, 03.03.2022 был взят анализ крови на антитела к десмоглеинам-1 и -3, обнаружены антитела IgG к десмоглеину-1. С учетом данных клиники и анамнеза пациенту был выставлен диагноз «L10. Пузырчатка». После консультации с терапевтом с учетом постоянного приема антикоагулянтов и дезагрегантов, а также склонности кожного процесса к самопроизвольной эпителизации был назначен раствор дексаметозона в дозе 8 мг/сут в течение 7 дней, затем 4 мг/сут в течение 7 дней. На фоне терапии свежие пузыри не появлялись, эрозии эпителизировались (рис. 6, 7). Пациент был переведен на пероральный прием преднизолона в дозе 15 мг/сут.
При осмотре обнаружено, что патологический кожный процесс носит распространенный характер, локализуется на коже туловища, конечностей, лица и волосистой части головы. Процесс представлен множественными пятнами вторичной гиперпигментации и единичными корками в местах бывших высыпаний, свежих высыпаний на момент осмотра нет. На основании жалоб, анамнеза, данных осмотра и лабораторного обследования установлен диагноз «L10.4. Пузырчатка эритематозная. Синдром Сенира–Ашера». Планируется медленное снижение дозы ГКС до минимальной, поддерживающей со скоростью 1/4 табл. преднизолона в 2 месяца.
Обсуждение
Представленный клинический случай интересен в первую очередь тем, что от начала заболевания до верификации диагноза истинной акантолитической пузырчатки, подтвержденного лабораторным исследованием, прошло более 3 месяцев. В мазках-отпечатках и при гистологическом исследовании акантолитические клетки и интра-эпидермальные пузыри обнаружены не были. И только анализ на антитела к десмоглеинам подтвердил предполагаемый диагноз, о котором свидетельствовали многие клинические симптомы. В то же время клиническая картина не полностью укладывалась в диагностические критерии истинной акантолитической пузырчатки. В частности, для этого дерматоза не характерны зуд и жжение, симптом Никольского при большинстве осмотров был отрицательным, патологический процесс начался с кожи туловища, а эрозии на слизистой оболочке ротовой полости выявлялись лишь однократно. Кроме того, для истинной акантолитической пузырчатки не характерен положительный клинический эффект при применении низких доз ГКС. Клиническая картина генерализованного процесса соответствовала синдрому Сенир–Ашера (эритематозная пузырчатка), однако можно думать и о лекарственно-индуцированной форме (заболеванию предшествовал прием медикаментов по поводу артериальной гипертензии), и о паранеопластической форме пузырчатки (на неоплазии пациент не обследован).
Заключение
Описанный клинический случай демонстрирует трудности дифференциальной диагностики буллезных дерматозов между собой и между клиническими формами истинной акантолитической пузырчатки, особенно у пожилых пациентов и пациентов с отягощенным соматическим анамнезом. Также данное клиническое наблюдение доказывает, что наибольшую диагностическую ценность на сегодняшний день представляют не рутинные методы (цитологический и гистологический), которые оцениваются субъективно, а более современные и объективные лабораторные исследования (методы прямой и непрямой иммунофлуоресценции), которые позволяют выявлять циркулирующие или фиксированные в эпидермисе IgG-аутоантитела против поверхностных антигенов эпидермоцитов [7].
Согласие пациента. Все материалы, проанализированные авторами в статье, предоставлены с устного согласия пациента. Все фотографии предоставлены пациентом.



